От чего появляется порок сердца у плода
Порок развития сердца у плода при беременности: методы определения и тактика действий
Термин «врожденный порок сердца» — причина для серьезного беспокойства родителей. Ситуация осложняется, если этот диагноз был поставлен еще до рождения малыша.
Если в семье уже рождались дети с ВПС, или возраст женщины более 35 лет, следует особенно тщательно планировать беременность. Нужно вести здоровый образ жизни, убедиться в отсутствии инфекций или излечить имеющиеся отклонения.
Конечно, полностью минимизировать риски заболевания не удастся. Здесь совет только один: вовремя проходить все обязательные скрининги и другие обследования, показанные при беременности.
Причины и механизм развития пороков сердца
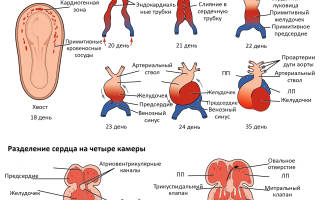
Сердце формируется одним из первых из всех органов эмбриона. Уже в первом триместре оно начинает свою работу. Порок сердца при беременности у плода является чаще всего результатом наследственных факторов, болезней женщины, расплатой за вредный образ жизни будущей матери. Реже формирование ВПС связано с другими аномалиями развития эмбриона, например, с синдромом Дауна.
Женщины с высоким риском: кто подвержен опасности?
- перенесших выкидыши, мертворождения;
- возрастом старше 35 лет;
- куривших во время беременности;
- живущих в районах с неблагополучной экологией;
- переболевших на ранних сроках беременности краснухой;
- употреблявших во время беременности аспирин, сульфаниламидные препараты, антибиотики;
- имеющих тяжелый семейный анамнез по порокам сердца.
Врожденный порок сердца – дефект, находящийся в структуре сердца. По статистике, десять детей из тысячи будут иметь диагноз ВПС в своих медицинских картах. И число их будет расти, в основном по причине повышения доступности и эффективности диагностических методик. Сейчас диагноз можно поставить не дожидаясь рождения малыша, с помощью стандартных аналитических систем на различных сроках внутриутробного развития.
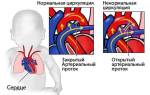
Пороки сердца отличаются разнообразием семиотики. Врачи-кардиологи делят их на «бледные» и «синие». Для первых характерна бледность кожи. К ним относятся в основном дефекты сердечных перегородок. При «синих» кожа приобретает синюшный оттенок. Связано это с тем, что в крови недостаточно кислорода. К «синему» типу пороков относятся более тяжелые состояния: болезнь Фалло, транспозиция магистральных сосудов и другие.
К комбинированным принято относить патологии клапанов сердца. Они вызываются недоразвитием створок, а также их склеиванием, как правило, из-за перенесенной матерью при беременности вирусной инфекции.
Если в любой из этих важных для развития эмбриона дней беременный организм столкнется с угрозой, вполне возможны последствия в виде формирования дефекта в сердечно-сосудистой системе.
Как правило, о многих пороках сердца будущие родители узнают на первом скрининге, то есть, начиная с 12 недели беременности. Если аномалия слишком тяжела, после ряда уточняющих обследований матери будет предложено прервать беременность. Если ВПС будущего ребенка совместим с жизнью, у родителей будет время подготовиться к неизбежной после его рождения операции на сердце.
В некоторых регионах России уже сейчас проводятся внутриутробные операции на сердце, позволяющие малышу родиться полностью здоровым.
Клинические проявления во время беременности
Как правило, беременность плодом с ВПС для женщины мало чем отличается от типичного варианта. Диагноз становится очевидным лишь при проведении УЗИ плода и его сердца, допплерографии или КТГ.
Плод, как правило, страдает от гипоксии и отличается отставанием в развитии. Возможно назначение беременной лекарственных средств, облегчающих работу сердца плода. Но о полной компенсации состояния речь, как правило, речь не идет.
Главная задача матери, вынашивающей ребенка с дефектом развития сердца, — максимально продлить срок беременности в динамике состояния плода.
Диагностика и детализация состояния плода
Основной показатель нормального развития плода – его сердечный ритм.
- 110-130 ударов до восьмой недели беременности;
- 175-185 до конца первого триместра;
- 145-160 до родов.
На пороки развития сердечно-сосудистой системы плода указывают:
- брадикардия или тахикардия;
- различные временные интервалы между ударами;
- приглушенные звуки сердцебиения – признак кислородного голодания плода.
Порок сердца у плода на УЗИ становится очевидным в случае визуализации дефекта камер органа. ЧСС будущего ребенка можно посчитать уже в первом триместре беременности на рутинном обследовании при помощи акушерского стетоскопа. Более полную информацию о работе сердца плода даст КТГ, которое назначается после 32 недели беременности. Оценив его результаты, акушеры определяют параметры состояния малыша.
Основные заключения анализа показателей состояния плода:
- ниже 1,0 — норма;
- 0,8-1,0- пограничное состояние;
- до 2,0 — первичные отклонения. Показано повторное КТГ в течение недели;
- до 3,0 — тяжелые отклонения. Показано стационарное лечение;
- более 3,0- критичное состояние плода, указывающее на его выраженные страдания.
Это доступные и для пациентки, и для врача методики обследования. Они не требуют особой подготовки и не занимают много времени.
Но лидером в исследованиях гемодинамических процессов в сердце и сосудах плода считается доплер-эхокардиография.Этот метод оценивает три основных показателя –направление, скорость и характер кровотока. Процедура такова:на животе беременной устанавливается датчик УЗИ. На экран передается цветное изображение. Красным обозначается течение крови, которая двигается в сторону датчика.Синий цвет указывает на объем крови, идущий в обратном направлении. Максимальная интенсивность того или иного цвета обозначает повышенную гемодинамику.
Чрезвычайно ценную информацию о сердце и самом плоде дает ЭХО-КГ. Исследование может назначаться на любом сроке беременности, но, как правило, выполняется начиная с 12 недели после получения настораживающих показаний первого скрининга.
Это исследование определит:
- направление и скорость кровотока в сосудах;
- проходимость кровяного русла;
- соотношение объемов входящей и выходящей из сердца плода крови;
- ЧСС.
Исследования, проведенные ранее этого времени, не будут достаточно объективными из-за малых размеров сердца. К концу беременности ЭХО-КГ плода редко используется из-за большого объема живота, затрудняющего визуализацию органа.
К решению вопросов, касающихся результатов исследования плода с ВПС, привлекается детский кардиолог и кардиохирург.
Тактика ведения беременной
Акушерская тактика ведения беременной, которая вынашивает плод с ВПС представляет собой постановку вопроса об амнио- или кордоцентезе после тщательного эхокардиографического исследования. Их цель — получить материал для проведения хромосомного анализа. Если дефект выявится у нежизнеспособного эмбриона, беременной будет предложен аборт. Срок при этом не имеет никакого значения, особенно если порок сердца будет сочетаться с генетическими аномалиями.
Если ВПС совместим с жизнью, беременная будет до конца срока находится под усиленным наблюдением акушеров. По истечению сорока недель ей будет предложено госпитализироваться для родов в специализированный перинатальный центр. Как правило, у подобного плода показано родоразрешение при помощи кесарева сечения.
После родов малыш будет переведен для обследования, лечения и возможной хирургической операции в кардиологическое отделение детской больницы.
Выводы
Любой порок развития плода, выявленный при беременности, — это всегда сложная проблема и для будущей матери и для обеспечивающих ее течение врачей. Аномалия сердца — не исключение. Сейчас существует множество достоверных методик, позволяющих на ранних сроках опровергнуть или подтвердить диагноз ВПС, оценить состояние, сделать предположение о его жизнеспособности. Почти все они широко применяются и доступны пациенткам.
Для подготовки материала использовались следующие источники информации.
Порок сердца у плода при беременности
Причины порока сердца у плода при беременности
Сердце формируется на 5 неделе, уже к 8 -9 неделям можно прослушать частоту сокращений. С помощью ультразвукового исследования просматриваются внутренние органы, но на ранних сроках, такое обследование малоинформативное.
К основным причинам, при которых возникает врожденный порок, относятся:
- Генетическая предрасположенность. Если у одного из родителей были диагностированы аномалии в структуре органа, то риск возникновения патологии у ребенка значительно возрастает.
- Неблагоприятная окружающая среда, контакт с рентгеновскими лучами или с токсическими веществами.
- Высокий фактор риска имеет сахарный диабет и другие хронические заболевания.
- Наличие вредных привычек – табакокурение, злоупотребление алкоголем.
- Прием определенных медикаментозных препаратов. Часто это женщины, которые проходили лечение гормон содержащими препаратами.
- Инфекционные и вирусные вредоносные бактерии несут в себе угрозу не только заражения младенца, но и развития порока различных внутренних органов.
Негативное влияние значительно возрастает по той, причине, что в период формирования сердечной мышцы, женщина не знает о своей беременности. Она продолжает принимать медикаменты и вести образ жизни, который неблагоприятен для внутриутробного развития плода.
Как диагностируют порок сердца у плода
В период вынашивания, порок сердца у ребенка могут заподозрить при ультразвуковом исследовании, аускультации и, последующей, кардиотокографии. Для дальнейшего подтверждения диагноза применяется эхокардиография плода – прибор, основанный на ультразвуковых волнах и, оснащенный программами по обработке кардиосигналов.
Эхо кг позволяет, с высокой долей вероятности, диагностировать заболевание уже на 16-ой неделе внутриутробного развития. Такой показатель указывает на своевременную подготовку к родовой деятельности, что повысит шансы выжить и снизит вероятность осложнений.
Диагностические мероприятия проводятся с целью решения прервать беременность или сохранить жизнь. Ситуация связана с тем, что определенные нарушения несовместимы с жизнедеятельностью. Такой неутешительный прогноз связан с облегчением психологического состояния для женщины.
Дополнительным плюсом диагностики порока у плода при беременности на раннем сроке становится то, что это дает время врачам для тщательной подготовки к рождению малыша. Сразу после появления на свет, ребенку может понадобиться хирургическое вмешательство для восстановления работоспособности внутреннего органа.
Специалисты, врачи и детские кардиологи будут присутствовать на родах, чтобы осмотреть новорожденного и, в случае необходимости экстренного вмешательства, прийти на помощь младенцу и матери.
Порок сердца у плода при беременности: симптомы
Если при беременности остро стоял вопрос о пороке сердца у плода, то после родов, особенно в первые дни, стоит прислушиваться и уметь определять признаки нарушений:
- недостаток кислорода и одышка;
- резкая смена цвета кожных покровов, часто синюшность и бледность;
- беспричинное беспокойство и крик;
- отсутствие аппетита.
Малыши до одного года с диагнозом сердечной недостаточности очень непоседливы и активны, дети младшего возраста – более спокойны и пассивны. От разновидности порока зависят и симптомы, которые проявляются с разной периодичностью.
В связи с угрозой для жизни ребенка, существуют признаки, по которым врачи определяют порок у новорожденного:
- Шумы – наблюдаются при нарушениях кровотока и сильных перепадах давления в полости сердечной мышцы. Но при врожденной патологии, этот показатель, не может являться основным. Только после нескольких дней наблюдений или при сопровождении дополнительных клинических симптомов, предполагают нарушения в работе внутреннего органа.
- Цианоз (синеватый цвет кожных покровов) проявляется при недостатке кислорода. Кровь в недостаточной степени доставляет кислород не только в сердце, но и в другие органы. Специалисты назначают ряд диагностических мероприятий для определения причины проявления такой патологии.
- Спазмы периферии сосудов можно обнаружить в связи с холодными конечностями, а также кончика носа. Развитие признака возникает по причине сердечной недостаточности.
Характерными чертами патологии является повышение ЧСС, отечные реакции, одышка или учащенное дыхание. У новорожденных такое состояние будет нормой, поэтому заподозрить порок достаточно сложно. Только при ярко выраженной симптоматике, врачи назначают дополнительные меры диагностики.
Порок сердца у плода
Нельзя предсказать, но можно диагностировать
II Международный Конгресс «Новые технологии в акушерстве, гинекологии, перинатологии и репродуктивной медицине», прошедший в Новосибирске в апреле 2015 года, предоставил площадку для выступлений множеству медицинских экспертов. Среди них была и врач УЗИ-диагностики доктор наук Галина Нарциссова. Она посвятила свой доклад такой сложной теме, как пороки сердца у новорожденных и причины их появления. Мы уверены, что будущим мамам будет интересна точка зрения современной медицины на эту проблему.
Порок сердца – всего лишь вероятность
Как пояснила Галина Нарциссова, врожденные пороки сердца в 50% случаев сочетаются с генетической патологией. Но причины возникновения сердечных аномалий, несмотря на все возможности медицины, так и остается до конца не изученной. Иными словами, продолжает работать принцип: выявленные факторы риска – еще не приговор, ребенок вовсе не обязательно родится с больным сердцем.
Не обнаружено достоверной связи между вероятностью врожденного порока сердца у будущего ребенка и
- возрастом будущей мамы «35+»;
- процедурой ЭКО;
- пороком сердца у беременной или ее уже рожденных детей.
Что, помимо генетической патологии, может стать фактором риска? Галина Нарциссова упомянула в числе неблагоприятных обстоятельств
- простуды мамы в первом триместре беременности;
- невылеченные внутриматочные и урогенитальные инфекции.
В общем, планируешь ребенка – приведи для начала в порядок свое здоровье. И самый правильный подход, считает Галина Петровна, – это начать наблюдаться у врачей еще на этапе планирования беременности.
– В то же время, наличие неблагоприятных факторов риска – это скорее информация к размышлению для доктора и для будущей мамы, чтобы уточнить тактику ведения беременности и подготовиться к благополучным родам, – уточнила Галина Петровна.
” В конце концов, любимица новосибирцев медведица Шилка, судя по имеющимся факторам риска, должны была появиться на свет с больным сердцем. Но малышка родилась здоровой!
Что делать, если врач обнаружил какие-либо отклонения по результатам планового УЗИ-скрининга? Не паниковать, а пройти эхокардиографию плода (детальное ультразвуковое обследование сердца и крупных сосудов). Обычно его рекомендуют делать в 20-24 недели (чем ближе дата родов, тем сложнее рассмотреть подробности строения сердца еще не родившегося ребенка).
” Если на эхокардиографии диагностирован врожденный порок сердца у плода, беременная пациентка получает консультацию кардиолога и кардиохирурга о тяжести патологии, методах лечения и прогнозе, месте и способе родоразрешения.
И доктора, и семья уже будут готовы к тому, например, что малыша сразу же после рождения прооперируют в кардиохирургическом центре – клинике новосибирского НИИ патологии кровообращения им академика Мешалкина.
Магнитно-резонансная томография – новый метод пренатальной диагностики
Еще одно обследование, которое расскажет о здоровье пока еще неродившегося ребенка – это МРТ плода.
При желании пройти его может любая будущая мама, которая просто хочет быть уверенной, что ее малыш развивается правильно. Назначают же магнитно-резонансную томографию плода (и она уже не просто желательна, а необходима) по результатам второго или даже третьего УЗИ, если нужно уточнить подозрения на патологию развития плода. Как сказала в своем выступлении на II Международный Конгрессе «Новые технологии в акушерстве, гинекологии, перинатологии и репродуктивной медицине» доктор медицинских наук заведующая отделением медицинской диагностики Международного томографического центра Александра Коростышевская, даже когда сомнений в результатах УЗИ-диагностике нет, МРТ оценит тяжесть состояния малыша гораздо точнее, исключит (или выявит) сопутствующие патологии.
” – Проводя магнитно-резонансную томографию, – объясняет Александра Коростышевская, – мы получаем контрастные изображения в любой плоскости с высоким разрешением и детализацией. У доктора есть возможность проводить обследование в кинорежиме. А большое поле обзора позволяет увидеть не только плод, но и материнские структуры.
По статистике, озвученной Александрой Михайловной, 77% исследований плода, сделанных в Международном томографическом центре – это МРТ центральной нервной системы, подтверждающее или снимающее подозрение на пороки развития головного мозга. Если сравнивать данные УЗИ и МРТ, полученные в этом же центре, то в 30% случаев благодаря МРТ был уточнен вариант аномалии развития, в ряде случаев найдена сопутствующая патология. Но самое приятное, что у 25% будущих мам, прошедших обследование, оно завершилось слезами радости – МРТ сняла все диагнозы с нерожденного человека.
Наверняка у будущих мам уже есть, как минимум, три вопроса
Безопасно ли делать МРТ?
Александра Коростышевская утверждает, что МРТ абсолютно безопасна. Она в качестве довода она приводит результаты статистического исследования, проведенного в США по результатам проводимой с 1984 года томографии беременных. По этим данным, не установлено никакого вредного воздействия МРТ на мать и плод. Среди женщин, работающих с МРТ, никаких отклонений здоровья или случаев патологии плода, связанных с их профессиональной деятельностью, замечено не было.
На каком сроке беременности лучше делать МРТ?
Несмотря на то, что многочисленные исследования показали, что МРТ не оказывает какого-либо мутагенного, цитотоксического или тератогенного действия на зародышевые клетки, рекомендовано не проводить МРТ в период органогенеза (ранее 18 недель), когда эмбрион наиболее чувствителен к внешним воздействиям. Кроме того, грубая аномалия развития плода в этот период хорошо видна на УЗИ и не требует МРТ подтверждения.
На МРТ нужно лежать неподвижно, а ребенок внутри мамы движется постоянно. Будет ли точным обследование?
Как пояснила специалист, несмотря на движения плода, изображения МРТ получаются четкими, особенно во второй половине беременности, потому что современные методы сканирования действительно сверхбыстрые.