Критериями диагностики инфаркта миокарда являются
Критериями диагностики инфаркта миокарда являются
Диагностика инфаркта миокарда базируется
• на классическом ишемическом болевом синдроме (или дискомфорте в груди),
• типичных изменениях ЭКГ при ее динамическом регистрировании (у половины больных, доставленных в больницу с болями в сердце и подозрением на инфаркте миокарда, выявляется малодиагностичная ЭКГ),
• достоверных изменениях (повышении, а потом нормализации) уровней кардиоспецифических ферментов в сыворотке крови,
• неспецифических показателях тканевого некроза и воспаления (резорбционном синдроме),
• данных ЭхоКГ и сцинтиграфии сердца
В большинстве случаев инфаркта миокарда ставится уже на основании клинической картины, еще до снятия ЭКГ ЭКГ позволяет ставить диагноз инфаркта миокарда в 80% случаев, но все же она больше пригодна для уточнения локализации и давности ИМ, чем для определения размеров очага некроза (многое зависит от того, когда ЭКГ снимают) Нередко отмечается отсроченное появление изменений на ЭКГ Так, в ранний период инфаркта миокарда (первые часы) параметры ЭКГ могут быть нормальными или их трудно интерпретировать.
Даже при явном инфаркте миокарда может не быть повышения интервала ST и формирования патологического зубца Q. Поэтому необходим анализ ЭКГ в динамике. Снятие ЭКГ в динамике в период ишемической боли поможет оценить эволюцию изменений у большей части больных. Следовательно, каждому больному с болями в грудной клетке, которые потенциально могут быть сердечными, надо в течение 5 мин записывать ЭКГ и немедленно ее оценивать в целях установления показаний для проведения реперфузионного лечения Если на ЭКГ имеется «свежее» повышение сегмента ST или «новая» блокада ЛНПГ, то это показание для проведения адекватной реперфузии с помощью системного тромболизиса или ПЧКА Если в анамнезе имеются указание на ИБС (ишемию миокарда), а ЭКГ не дает оснований для реперфузионной терапии, то у больного следует предположить НСт или инфаркта миокарда без повышения интервала ST
Критерии «свежего» инфаркта миокарда — типичное повышение и постепенное снижение биохимических маркеров некроза миокарда (тропонинового теста) или более быстрое повышение и снижение МВ-КФК в сочетании как минимум с одним из следующих признаков ишемические симптомы, появление патологического зубца Q на ЭКГ, изменения на ЭКГ, указывающие на ише мию (характерное повышение или снижение интервала ST), проведение коронарной интервенции (ангиопластики), анато-мо-патологические признаки «свежего» инфаркта миокарда.
Как показывает практика, почти у половины больных инфарктом миокарда наблюдается безболевое начало болезни (или нетипичное проявление болевого синдрома) и отсутствуют четкие (однозначно трактуемые) характерные изменения ЭКГ
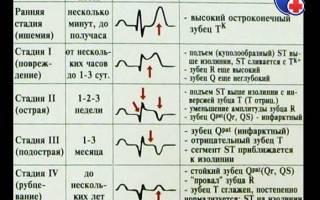
Ведущие ЭКГ-критерии инфаркта миокарда
1) инверсия зубца Т, указывающая на ишемию миокарда Часто эти острейшие изменения врач пропускает,
2) в острейший период формируется высокий остроконечный зубец Т (ишемия) и повышение сегмента ST (повреждение), которое имеет выпуклую (или косовосходящую) форму, может сливаться с зубцом Т, образуя монофазную кривую (свидетельствуя о повреждении миокарда) Изменение конечной части желудочкового комплекса (подъем или депрессия интервала ST и последующая инверсия зубца Т) может быть проявлениями мелкоочагового инфаркта миокарда (инфаркта миокарда без Q).
Для утверждения диагноза инфаркта миокарда без Q нужно повышение ферментов (желательно кардиоспецифичных) не менее чем в 1,5—2 раза Без этого диагноз ИМ остается предположительным,
3) подъем интервала ST на 2 мм и более как минимум в двух соседних отведениях (часто сочетается с «зеркальным» снижением интервала ST в отведениях от противоположной стенки сердца),
4) эволюция патологического зубца Q (более 1/4 от амплитуды R в отведениях V1-6 и avL, более 1/2 от амплитуды R во II, III отведениях и avF, интервала QS в V2-3 на фоне отрицательного Т, Q более 4 мм в V4-5). указывающая на гибель клеток миокарда Появление патологического зубца Q (возникает через 8—12 ч после появления симптоматики, но может быть и позднее) типично для крупноочагового ИМ (с зубцами Q и R) и трансмурального (QS) Нередко у больных с Q и подъемом интервала ST в одной зоне определяется снижение интервала ST в других (неинфарктных) зонах (ишемия на расстоянии, или реципропный электрический феномен).
ЭКГ-критерии диагностики инфаркта миокарда с повышением интервала ST – наличие на фоне боли в грудной клетке и любого из перечисленных ниже признаков:
• новый или предположительно новый патологический зубец Q по крайней мере в 2 отведениях из следующих: II, III, V1—V6 или I и avL;
• новая или предположительно новая элевация или депрессии интервала ST-T;
• новая полная блокада левой ножки пучка Гиса.
Инфаркт миокарда (нередко возникает на фоне нижнего инфаркта миокарда) плохо диагностируется на обычной ЭКГ, поэтому нужно ЭКГ-картирование или снятие ЭКГ в правых грудных отведениях (V3r-V4r), дополнительно учитывается повышение сегмента ST более 1 мм в V1 (иногда в V2-3). В первые дни ИМ необходимо проводить Хм ЭКГ. В последующие дни острого периода ЭКГ записывается ежедневно.
При мелкоочаговом инфаркте миокарда его периоды по ЭКГ трудно определить практически.
Инфаркт миокарда
Инфаркт миокарда – очаг ишемического некроза сердечной мышцы, развивающийся в результате острого нарушения коронарного кровообращения. Клинически проявляется жгущими, давящими или сжимающими болями за грудиной, отдающими в левую руку, ключицу, лопатку, челюсть, одышкой, чувством страха, холодным потом. Развившийся инфаркт миокарда служит показанием к экстренной госпитализации в кардиологическую реанимацию. При неоказании своевременной помощи возможен летальный исход.
Общие сведения
Инфаркт миокарда – очаг ишемического некроза сердечной мышцы, развивающийся в результате острого нарушения коронарного кровообращения. Клинически проявляется жгущими, давящими или сжимающими болями за грудиной, отдающими в левую руку, ключицу, лопатку, челюсть, одышкой, чувством страха, холодным потом. Развившийся инфаркт миокарда служит показанием к экстренной госпитализации в кардиологическую реанимацию. При неоказании своевременной помощи возможен летальный исход.
В возрасте 40-60 лет инфаркт миокарда в 3–5 раз чаще наблюдается у мужчин в связи с более ранним (на 10 лет раньше, чем у женщин) развитием атеросклероза. После 55-60 лет заболеваемость среди лиц обоего пола приблизительно одинакова. Показатель летальности при инфаркте миокарда составляет 30—35%. Статистически 15—20% внезапных смертей обусловлены инфарктом миокарда.
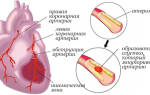
Нарушение кровоснабжения миокарда на 15-20 и более минут приводит к развитию необратимых изменений в сердечной мышце и расстройству сердечной деятельности. Острая ишемия вызывает гибель части функциональных мышечных клеток (некроз) и последующее их замещение волокнами соединительной ткани, т. е. формирование постинфарктного рубца.
В клиническом течении инфаркта миокарда выделяют пять периодов:
- 1 период – предынфарктный (продромальный): учащение и усиление приступов стенокардии, может продолжаться несколько часов, суток, недель;
- 2 период – острейший: от развития ишемии до появления некроза миокарда, продолжается от 20 минут до 2 часов;
- 3 период – острый: от образования некроза до миомаляции (ферментативного расплавления некротизированной мышечной ткани), длительность от 2 до 14 суток;
- 4 период – подострый: начальные процессы организации рубца, развитие грануляционной ткани на месте некротической, продолжительность 4-8 недель;
- 5 период – постинфарктный: созревание рубца, адаптация миокарда к новым условиям функционирования.
Причины инфаркта миокарда
Инфаркт миокарда является острой формой ИБС. В 97—98% случаев основой для развития инфаркта миокарда служит атеросклеротическое поражение венечных артерий, вызывающее сужение их просвета. Нередко к атеросклерозу артерий присоединяется острый тромбоз пораженного участка сосуда, вызывающий полное или частичное прекращение кровоснабжения соответствующей области сердечной мышцы. Тромбообразованию способствует повышенная вязкость крови, наблюдаемая у пациентов с ИБС. В ряде случаев инфаркт миокарда возникает на фоне спазма ветвей венечных артерий.
Развитию инфаркта миокарда способствуют сахарный диабет, гипертоничесая болезнь, ожирение, нервно-психическое напряжение, увлечение алкоголем, курение. Резкое физическое или эмоциональное напряжение на фоне ИБС и стенокардии может спровоцировать развитие инфаркта миокарда. Чаще развивается инфаркт миокарда левого желудочка.
Классификация инфаркта миокарда
В соответствии с размерами очагового поражения сердечной мышцы выделяют инфаркт миокарда:
На долю мелкоочаговых инфарктов миокарда приходится около 20% клинических случаев, однако нередко мелкие очаги некроза в сердечной мышце могут трансформироваться в крупноочаговый инфаркт миокарда (у 30% пациентов). В отличие от крупноочаговых, при мелкоочаговых инфарктах не возникают аневризма и разрыв сердца, течение последних реже осложняется сердечной недостаточностью, фибрилляцией желудочков, тромбоэмболией.
В зависимости от глубины некротического поражения сердечной мышцы выделяют инфаркт миокарда:
- трансмуральный – с некрозом всей толщи мышечной стенки сердца (чаще крупноочаговый)
- интрамуральный – с некрозом в толще миокарда
- субэндокардиальный – с некрозом миокарда в зоне прилегания к эндокарду
- субэпикардиальный – с некрозом миокарда в зоне прилегания к эпикарду
По изменениям, фиксируемым на ЭКГ, различают:
- «Q-инфаркт» – с формированием патологического зубца Q, иногда желудочкового комплекса QS (чаще крупноочаговый трансмуральный инфаркт миокарда)
- «не Q-инфаркт» – не сопровождается появлением зубца Q, проявляется отрицательными Т-зубцами (чаще мелкоочаговый инфаркт миокарда)
По топографии и в зависимости от поражения определенных ветвей коронарных артерий инфаркт миокарда делится на:
- правожелудочковый
- левожелудочковый: передней, боковой и задней стенок, межжелудочковой перегородки
По кратности возникновения различают инфаркт миокарда:
- первичный
- рецидивирующий (развивается в срок 8 недель после первичного)
- повторный (развивается спустя 8 недель после предыдущего)
По развитию осложнений инфаркт миокарда подразделяется на:
По наличию и локализации болевого синдрома выделяют формы инфаркта миокарда:
- типичную – с локализацией боли за грудиной или в прекардиальной области
- атипичные – с атипичными болевыми проявлениями:
- периферические: леволопаточная, леворучная, гортанно-глоточная, нижнечелюстная, верхнепозвоночная, гастралгическая (абдоминальная)
- безболевые: коллаптоидная, астматическая, отечная, аритмическая, церебральная
- малосимптомную (стертую)
- комбинированную
В соответствии с периодом и динамикой развития инфаркта миокарда выделяют:
- стадию ишемии (острейший период)
- стадию некроза (острый период)
- стадию организации (подострый период)
- стадию рубцевания (постинфарктный период)
Симптомы инфаркта миокарда
Предынфарктный (продромальный) период
Около 43% пациентов отмечают внезапное развитие инфаркта миокарда, у большей же части больных наблюдается различный по продолжительности период нестабильной прогрессирующей стенокардии.
Острейший период
Типичные случаи инфаркта миокарда характеризуются чрезвычайно интенсивным болевым синдромом с локализацией болей в грудной клетке и иррадиацией в левое плечо, шею, зубы, ухо, ключицу, нижнюю челюсть, межлопаточную зону. Характер болей может быть сжимающим, распирающим, жгучим, давящим, острым («кинжальным»). Чем больше зона поражения миокарда, тем более выражена боль.
Болевой приступ протекает волнообразно (то усиливаясь, то ослабевая), продолжается от 30 минут до нескольких часов, а иногда и суток, не купируется повторным приемом нитроглицерина. Боль сопряжена с резкой слабостью, возбуждением, чувством страха, одышкой.
Возможно атипичное течение острейшего периода инфаркта миокарда.
У пациентов отмечается резкая бледность кожных покровов, липкий холодный пот, акроцианоз, беспокойство. Артериальное давление в период приступа повышено, затем умеренно или резко снижается по сравнению с исходным (систолическое