Бактерии в моче — что это значит, причины появления, лечение
Бактерии в моче: что это значит, причины появления и лечение
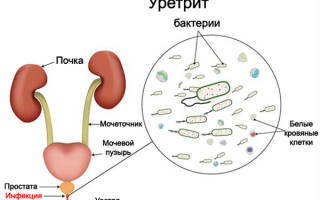
В норме у здорового человека в почках и мочевыводящих путях нет бактерий и вирусов, и моча не должна содержать никаких микроорганизмов. Появление бактерий в моче называют бактериурией. Это состояние не всегда имеет клинические проявления, нередко оно выявляется только при лабораторном исследовании.
Что означает появление бактерий в моче
Бактериурия чаще всего сопровождает воспалительные заболевания почек и мочевыводящих путей. Она может сопровождаться клиническими проявлениями при развитии заболеваний, на ранних стадиях инфекции процесс может протекать бессимптомно и без наличия сопутствующего изменения других лабораторных показателей.
Насколько опасна бактериурия
Бактериурия – состояние, часто предшествующее развитию инфекционно- воспалительных заболеваний мочеполового аппарата, особенно у женщин.
Это состояние повышает вероятность риск болезней в 8 раз, в дальнейшем цистит и пиелонефрит у таких пациентов встречаются в 5-10 раз чаще. Особенно неблагоприятно наличие микробов в мочевыводящих органах при беременности – риск пиелонефрита возрастает в 20-25 раз, увеличивается вероятность преждевременных родов и гипотрофии плода.
Виды бактерий в моче
Чаще всего в моче выявляют условно-патогенные микроорганизмы, которые могут быть возбудителями инфекционно-воспалительных заболеваний мочевыводящих путей.
Наиболее распространенные бактерии, выявляемые в моче:
- Кишечная палочка.
- Протей.
- Цитробактерии.
- Клебсиелла.
- Синегнойная палочка.
- Энтерококки.
Примерно в 90% случаев причиной бактериурии является кишечная палочка (E. Coli), часто обнаруживают похожие микробы из группы эшерихий. Эта разновидность бактерий обитает в конечных отделах пищеварительного тракта, выделяясь с калом. Могут размножаться в моче и в стенке мочевыводящих органов, вызывая воспаление, чувствительны ко многим противомикробным средствам.
Синегнойная палочка – один из «проблемных» микробов, устойчивых ко многим антибиотикам: пенициллинам, нитрофуранам. Чувствительна к ципрофлоксацину.
Реже в моче выявляются стафилококки и стрептококки – возбудители гнойных поражений кожи и мягких тканей.
При инфекционных болезнях с уриной могут выделяться специфические микроорганизмы – возбудители лептоспироза, брюшного тифа и паратифов.
Бессимптомная бактериурия
Выявление бактерий в моче при отсутствии жалоб на функционирование мочевыводящих органов называют бессимптомной бактериурией, которую выявляют в основном при приведении плановых скрининговых обследований.
Причины появления
Бактерии чаще попадают в мочевыводящие пути восходящим путем извне. Этому способствует нарушение оттока мочи, нарушение правил личной гигиены и эндокринные заболевания (сахарный диабет). У женщин также имеют значение половые контакты и беременность.
Частота выявления бактерий в моче значительно возрастает при наличии инородных предметов в мочевыводящих путях: катетеров, стентов, камней.
Значительно реже возможно гематогенное и лимфогенное распространение микробов. В таком случае они заносятся в почки с током зараженной крови или лимфы из других очагов инфекции, а затем попадают в урину.
Симптомы
Состояние бессимптомной бактериурии не сопровождается какими-либо клиническими проявлениями, поэтому ее и называют «бессимптомной», то есть не сопровождающейся признаками заболеваний.
Это состояние может сопровождаться изменением других лабораторных показателей – пиурией (появлением лейкоцитов) и эпителиальных клеток.
Диагностика
С целью выявления бактерий в моче используются клинические и бактериологические методы исследования: микроскопия мочевого осадка, посев на бактериальную микробную флору. Для определения эффективных средств борьбы с инфекцией проводится исследование на чувствительность к антибиотикам.
Для оценки причин бактериурии важно учитывать другие показатели общеклинического анализа, выявляемые при микроскопии. Сопутствующее, даже незначительное, увеличение количества лейкоцитов, эпителиальных клеток и слизи характерно для инфекционного воспаления. Если все показатели в норме, то бактерии обычно появляются из-за недостаточной гигиены или нарушения правил сбора материала.
Важнейшей частью исследования является установление связи выявленной бактериурии с ролью условно-патогенных микробов в формировании инфекционно-воспалительного процесса. Для этого проводят комплексное повторное исследование и учитывают все полученные данные: количество колониеобразующих единиц, разновидность и разнообразие выделенной флоры, результаты повторного исследования.
Количественное определение степени бактериурии помогает отличить инфекцию от загрязнения материала в процессе сбора или хранения. При этом чувствительность разных методов неодинакова: для бактериологического посева она составляет 1000 живых бактерий (или колониеобразующих единиц) в миллилитре (103/мл), если содержание микробов меньше – то роста культуры на питательной среде не будет наблюдаться.
При бактериоскопическом исследовании центрифугата урины можно выявить и меньшие количества микробов, в зависимости от тщательности проведения микроскопии. При этом могут учитываться и нежизнеспособные бактерии, однако нельзя провести их подсчет.
Показатель в 103 КОЕ/мл считается допустимым, обычно указывая на загрязнение материала, однократное определение 104КОЕ/мл тоже может быть следствием технических погрешностей. Двухкратное выявление 104-105КОЕ в миллилитре мочи уже указывает на наличие инфекции.
Выявление бактериурии иногда требует проведения дополнительных исследований для исключения другой патологии мочеполовой сферы в пожилом возрасте: женщинам нужно определить остаточный объем мочевого пузыря, мужчинам – простатспецифический антиген.
Лечение
В большинстве случаев при наличии бактерий в моче необходимо проведение антибактериальной терапии. Выбор схемы лечения определяется клиническими проявлениями патологии.
Терапия воспалительных заболеваний
При установленном диагнозе заболевания почек или мочевыводящих путей проводится комплексное лечение с применением антибиотика, который назначается с учетом стандартных рекомендаций и данных о чувствительности патогенов.
Чаще всего применяются фторхинолоновые антибактериальные препараты, содержащие ципрофлоксацин и левофлоксацин. Могут использоваться антибиотики пенициллинового ряда, цефалоспорины, фосфомицин и нитрофураны. Дозировка и длительность лечения определяются формой заболевания и эффективностью терапии.
Лечение бессимптомной бактериурии
Данное состояние не всегда требует назначения антибактериальных средств. В некоторых случаях требуется только периодический контроль показателя и дополнительное обследование пациента.
При необходимости применения антибиотиков нужно учитывать результаты бактериологического исследования, а иногда и антибиотикограмму.
Антибактериальную терапию проводят в следующих ситуациях:
- Детский возраст.
- Беременность.
- Состояние после операций на мочевыводящих путях.
- Установка катетера Фоллея.
Детям антибиотики назначаются только по результатам посева флоры на чувствительность и только при выявлении микроорганизмов в количестве более 105/мл в двух исследованиях подряд, проведенных с интервалом 3-7 дней. Эмпирическое назначение антибиотиков не практикуется.
При беременности в случае выявления патогенов кишечной группы и гемофильного стафилококка могут применяться Нитрофурантоин, Амоксициллин, Бисептол и цефалоспориновые препараты в пероральных формах (Цефподоксим, Цефалексин, Цефуроксим). Курс приема от 3 дней до 1 недели. При выявлении другой флоры учитывают результат посева на чувствительность к антибиотикам.
После урологических операций и катетеризации мочевого пузыря для эрадикации микрофлоры кишечной группы назначают Бисептол на три дня в двойной дозе. В остальных случаях желательно учитывать данные чувствительности, обычно выявляется самая низкая устойчивость микроорганизмов к нитрофуранам, фторхинолонам и фосфомицину.
В остальных случаях при отсутствии клинических проявлений назначения антибиотиков не требуется. Возможно применение фитопрепаратов: Канефрона, Уронефрона, Цистона, отвара листа брусники, почечного чая.
Виды бактерии в моче и откуда они берутся
Моча здорового человека должна быть стерильна. Небольшое число бактерий считается допустимым, но их количество должно быть не больше 10^4 на 1 мл. А вот превышение нормы вместе с ростом количества лейкоцитов прямо указывает на присутствие воспалительных процессов в мочевой системе (пиелонефрит, уретрит, цистит). В таком случае следует определить причину и тип бактерий.
Почему в анализе мочи появились бактерии?
Существует несколько способов попадания бактерий в мочу и для верного лечения важно определить их очаг.
Бактерии и другие патогенные микроорганизмы не просто содержатся в моче, а продолжают размножаться в мочевой системе.
Восходящий путь
Бактерии попадают через мочеиспускательный канал в мочевую систему (зачастую это кишечная палочка E.Coli). Чаще всего такое случается у женщин. Причиной проникновения бактерии в уретру обычно становится нарушение гигиены половых органов, аногенитальный секс и частая смена партнеров, реже – случайное внесение инфекции при медицинских манипуляциях (уретроскопия, цистоскопия, установка катетера и пр.). Симптомы:зуд и жжение в области наружных половых органов, боли при мочеиспускании, вагинальные выделения и др.
Нисходящий путь
Бактерии попадают в мочу из почек или мочевого пузыря. Распространенная причина – переохлаждение на фоне снижения иммунитета, сахарный диабет, воспаление почек или мочевого пузыря, мочекаменная болезнь. Симптомы:боли в почках, повышение температуры, недержание мочи и рези при мочеиспускании.
Бактерии поступают в мочу с кровью из других очагов инфекции и не размножаются.
Лимфогенный путь
очаги воспаления находятся рядом с мочеполовой системой и попадают в мочу через лимфатическую систему, соединяющую органы. Причиной также могут стать гнойно-воспалительные болезни: фурункулез, абсцесс и пр.
Гематогенный путь
Бактерии двигаются из отдаленных очагов воспаления по кровотоку к мочеполовым органам. Чаще такое заражение бывает у младенцев первых месяцев жизни. У детей постарше инфицирование приобретает восходящий характер.
Виды бактерий в моче
Чтобы проверить наличие инфекции, достаточно обычного теста мочи. Но для правильного лечения важно еще определить конкретный вид микроорганизмов. Мы собрали список бактерий, которые загрязняют мочу и являются возбудителями воспалительных заболеваний мочевой системы.
Кишечная палочка (E.coli), обитает в толстом отделе кишечника. Она участвует в процессе пищеварения и укрепляет наш иммунитет, но попадая в мочевую систему становится провокатором воспалительных процессов. На долю e.coli приходится почти 50% случаев заболеваний мочевой системы.
Энтерококк фекальный (Enterococcus) – еще одна бактерия, живущая в кишечнике и участвующая в пищеварении. Попадают энтерококки в мочу при несоблюдении интимной гигиены. При занесении в мочевыводящие органы, они вызывают в них воспалительные процессы.
Лактобактерии (Lactobacillus) – считаются нормальной флорой для кишечника, влагалища и мочеполовой системы. Но при высоком уровне размножения могут вызывать воспалительные заболевания.
Клебсиелла пневмонии (Klebsiella) – эта патологическая флора может быть обнаружена в моче у детей и у пожилых людей при общем ослаблении иммунитета, хронических бронхитах и пневмониях.
Протейные бактерии (Proteus), также в норме присутствуют в пищеварительном тракте. Попадая в мочевыводящие пути, они колонизируют их, приводя к воспалительным заболеваниям в почках и мочевом пузыре.
Кандида (Candida) – род дрожжеподобных грибков, населяющих ротовую полость, пищеварительный тракт, мочевыводящие пути и влагалище у женщин. К патологическим изменениям эти дрожжи приводят в случае резкого роста численности.
Уреаплазма, микоплазма, трихомонады, хламидии – передаваемые половым путем инфекции, которые долгое время могут сидеть в организме бессимптомно. В явной форме начинают проявлять себя при снижении иммунитета, беременности (в этот период обостряются все процессы), присоединении к одной из имеющихся еще одной инфекции и пр. Возникает зуд, жжение и дискомфорт.
Стрептококки (Streptococcus) – условно-патогенные микроорганизмы, которые населяют наш организм и не наносят особого вреда. Но стоит иммунной защите дать серьезный сбой, стрептококки начинают размножаться и выделяют токсины, которые и становятся причиной воспалений.
Cтафилококки (Staphylococcus) также относятся к условно-патогенным, кроме золотистого и сапрофитного стафилококка. К слову, последний представляет особую опасность для женщин и в ряде случаев приводит к воспалению мочевого пузыря и почек. Но при соблюдении гигиены и укреплении иммунитета опасность инфицирования сводится к минимуму.
Похожие статьи
Цистит после секса. Причины цистита и как его вылечить?
Цистит – настоящая неприятность для многих женщин. Существует множество причин, по которым может возникнуть цистит, но для многих женщин одной из самых тревожных является цистит, вызванный сексом. Некоторые женщины более склонны к циститу в течение первых двух дней после полового акта. Давайте рассмотрим почему так происходит
Кандида: грибок внутри нас
Кандида – это коварный микроорганизм может не давать знать о себе годы, но при благоприятной среде быстро размножается и может стать причиной заболеваний.
Цистит лечение народными средствами
Бабушкины рецепты лечения воспалений мочевой системы: отвары из трав, чаи, настойки.
Кровь в моче: в чем причина и что с этим делать?
Кровь в моче может появится через органы мочеполовой системы – почки, уретру, мочеточники или мочевой пузырь. Мы собрали основные причины которые могут вызвать этот недуг.
Симптомы цистита и народные средства лечения
Если вы испытываете частые позывы в туалет, моча приобрела мутный оттенок или имеет резкий запах – стоит насторожиться, возможно у вас цистит?!
Черный тмин лечит цистит: результаты последних исследований
Черный тмин столетиями применялся с лечебными целями в Древнем Египте, в греческой и арабской медицине. Последние исследования обнаружили новые удивительные свойства черного тмина в лечении воспалений мочевой системы.