Лабораторная диагностика инфекционного лимфоцитоза — анализы
Лабораторная диагностика инфекционного мононуклеоза
Комплексное исследование для диагностики инфекционного мононуклеоза, включающее все необходимые серологические тесты, ПЦР и клинический анализ крови.
- Анализы крови на вирус Эпштейна – Барр
- Серологические тесты и ПЦР при инфекционном мононуклеозе
- Laboratory diagnostics of infectious mononucleosis
- EBV, Serology tests, Real-time polymerase chain reaction RT-PCR, Complete blood count CBC
Какой биоматериал можно использовать для исследования?
Как правильно подготовиться к исследованию?
- Исключить из рациона алкоголь в течение 24 часов до исследования.
- Детям в возрасте до 1 года не принимать пищу в течение 30-40 минут до исследования.
- Детям в возрасте от 1 до 5 лет не принимать пищу в течение 2-3 часов до исследования.
- Не принимать пищу в течение 8 часов до исследования, можно пить чистую негазированную воду.
- Полностью исключить (по согласованию с врачом) прием лекарственных препаратов в течение 24 часов перед исследованием.
- Исключить физическое и эмоциональное перенапряжение в течение 30 минут до исследования.
- Не курить в течение 30 минут до исследования.
Общая информация об исследовании
Вирус Эпштейна – Барр, EBV (другое название – герпес-вирус человека 4 типа, HHV-4) – вездесущий ДНК-содержащий вирус. Подсчитано, что около 90 % взрослого населения имеют признаки перенесенной EBV-инфекции. У большинства иммунокомпетентных людей EBV-инфекция протекает бессимптомно, однако в 30-50 % случаев возникает инфекционный мононуклеоз, характеризующийся лихорадкой, выраженной слабостью, фарингитом, лимфаденопатией и гепатоспленомегалией. Эти признаки объединены в “мононуклеозоподобный синдром” и могут наблюдаться не только при острой EBV-инфекции, но и при некоторых других инфекционных заболеваниях (ВИЧ, токсоплазмоз). Ведущее значение в диагностике инфекционного мононуклеоза и дифференциальной диагностике заболеваний, протекающих с мононуклеозоподобным синдромом, принадлежит лабораторным исследованиям. Как правило, требуются сразу несколько лабораторных тестов. Для врача и пациента наиболее удобным решением является комплексное лабораторное исследование, включающее все необходимые анализы.
Для понимания принципов лабораторной диагностики инфекционного мононуклеоза необходимо учитывать некоторые особенности жизненного цикла вируса EBV. Как и все герпес-вирусы, EBV характеризуется литическим циклом и латентной фазой. Во время литического цикла происходит синтез регуляторных белков, в том числе так называемых ранних антигенов (early antigens, EA). Ранние антигены EA необходимы для синтеза ДНК вируса, капсидного белка (viral-capsidantigen, VCA) и других структурных белков. Литический цикл завершается разрушением инфицированных лимфоцитов и выходом сформированных вирусных частиц. Некоторые вирусы EBV, однако, не имеют завершенного литического цикла: вместо этого они устанавливают в лимфоцитах хроническую, персистирующую, латентную инфекцию. Во время латентной фазы происходит синтез ядерных антигенов (Ebstein-Barr nuclear antigens, EBNA) и некоторых структурных белков. В ответ на синтез в инфицированных лимфоцитах указанных белков EBV в организме вырабатываются специфические к ним антитела. Исследуя эти антитела, можно дифференцировать острую, перенесенную и хроническую инфекцию EBV.
Epstein Barr Virus ранние антигены (EA), IgG. Иммуноглобулины IgG к ранним антигенам могут быть определены в течение первых 3-4 недель после инфицирования и, как правило, не определяются через 3-4 месяца. EA IgG поэтому считаются маркерами острой инфекции. Следует отметить, что EA IgG иногда могут выявляться и при хронической EBV-инфекции.
Epstein Barr Virus капсидный белок (VCA), IgM. Иммуноглобулины IgM к капсидному белку начинают определяться с появлением симптомов болезни и, как правило, исчезают через несколько недель. Выявление VCA-IgM поэтому свидетельствует об острой инфекции. Следует отметить, что у некоторых пациентов VCA-IgM могут сохраняться в течение нескольких месяцев. В других случаях первичной инфекции VCA-IgM не определяются вовсе.
Epstein Barr Virus ядерный антиген (EBNA), IgG (количественно). Ядерный антиген, в действительности представляет собой группу из 6 антигенов (EBNA 1-6). Соответственно, иммуноглобулины к ядерному антигену – это также группа из 6 различных видов иммуноглобулинов. EBNA-1 IgG, как правило, не выявляется в первые 3-4 недели болезни и поэтому считается маркером перенесенной или хронической инфекции. В ходе анализа определяется титр антител. В отличие от перенесенной инфекции, хроническая инфекция EBV характеризуется высоким титром EBNA IgG.
Результаты серологических тестов, однако, не всегда согласуются. Более того, интерпретация результатов серологических тестов может быть затруднена у пациентов с иммунодефицитом и у пациентов, получивших переливание компонентов крови или иммуноглобулинов. Для получения более точной диагностической информации в дополнение к серологическим тестам проводят анализ ПЦР на ДНК вируса.
Epstein Barr Virus, ДНК [реал-тайм ПЦР]. Полимеразная цепная реакция (ПЦР) и одна из ее разновидностей – ПЦР в реальном времени – это метод молекулярной диагностики, в ходе которого в биологическом материале (например, в крови) определяется генетический материал (в данном случае ДНК) возбудителя инфекции. Присутствие в крови ДНК вируса Эпштейна – Барр считается признаком первичной инфекции или реактивации латентной инфекции. Метод ПЦР является более чувствительным, чем серологические тесты, анализом для диагностики EBV-инфекции на раннем ее этапе.
Общий анализ крови и лейкоцитарная формула. Этот анализ необходим скорее для исключения других причин заболевания, чем для диагностики инфекционного мононуклеоза. Лейкоцитоз, лимфоцитоз и атипичные мононуклеары могут наблюдаться и при других инфекционных заболеваниях и поэтому не являются специфическим для мононуклеоза признаком. С другой стороны, отсутствие лейкоцитоза свидетельствует против диагноза “инфекционный мононуклеоз”. Также анемия и тромбоцитопения нехарактерны для этого заболевания.
Как правило, данных этого комплексного исследования достаточно для диагностики инфекционного мононуклеоза. В некоторых случаях, однако, могут потребоваться дополнительные лабораторные тесты. Результат исследования оценивают с учетом всех значимых данных клинических, лабораторных и инструментальных исследований.
Для чего используется исследование?
- Для диагностики инфекционного мононуклеоза.
- Для дифференциальной диагностики заболеваний, протекающих с мононуклеозоподобным синдромом.
Когда назначается исследование?
- При наличии симптомов инфекционного мононуклеоза: лихорадки, выраженной слабости, миалгии и артралгии, боли в горле, лимфаденопатии, гепатоспленомегалии и других.
Лабораторная диагностика инфекционного лимфоцитоза — анализы
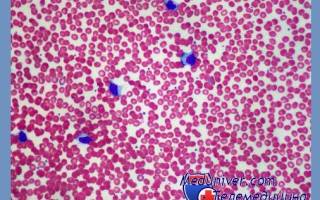
Гемограмма при остром инфекционном лимфоцитозе показывает изменения белой серии, которые присутствуют всегда и тем самым характеризуют болезнь даже и в отсутствии клинической симптоматологии. Гиперлейкоцитоз колеблется между 30 000 и 40 000, доходя иногда и до 100 000/мм3. В качестве крайних пределов — 26 000—93 000/мм3 (Duncan) и 26 000—147 000/мм3 (Smith). У молодых взрослых можно наблюдать несколько меньшее количество: между 16 000 и 25 000 лейкоцитов/мм3 (Voiculescu).
Лейкоцитоз эволюирует начиная еще от дебюта, возрастая в течение периода разгара параллельно с лихорадкой, спадая затем медленно в течение 2—12 недель; в большинстве случаев исчезает за 3—7 недель.
В лейкоцитарной формуле преобладают малые лимфоциты, превышающие всегда 50% всех элементов, вариируя обычно между 60 и 95%. В абсолютных цифрах, они превышают вообще в 10—20 раз нормальное количество. С морфологической точки зрения это взрослые лимфоциты, нормального вида, малых размеров, с ядром из плотного темного хроматина и с малым количеством цитоплазмы, часто содержащей несколько азурофильных специфических грануляций (Raileanu).
Лимфоцитоз может продолжаться 15—30 дней или даже до 2—3 месяцев после исчезновения клинических явлений. В течение периода выздоровления может появляться легкая абсолютная эозинофилия, особенно сразу после того, как максимальная кривая лейкоцитов начинает спадать. Моноциты — нормальные с точки зрения числа и морфологии. Эритроциты и тромбоциты, как правило, не показывают отклонений от нормы.
Медуллограмма при остром инфекционном лимфоцитозе, обычно нормальная, может представлять легкий рост глобального количества клеток за счет нормальных лимфоцитов, которые могут достигать 30—40%.
Реакция оседания эритроцитов, нормальная или слегка повышенная до 15—30 мм/час (Marinescu).
Электрофорез при остром инфекционном лимфоцитозе, обычно нормальный, может показывать сперва понижение протеинемии с ее последующим ростом благодаря a2 и y-глобулинам в течение периода разгара (Marinescu).
Патологоанатомическое исследование при остром инфекционном лимфоцитозе, производимое в крайне редких случаях, выявляет синусную ретикулярную гипоплазию, которая может доходить до блокирования синусов, с легкой гипоплазией, до дегенерации в герминативных центрах.
Спленическая пункция не показывает изменений (Berceanu и Gociu). Циркулирующие лимфоциты повидимому происходят либо из костного мозга, либо из пластинок Реуег, либо из легочных лимфоидных образований. В спинномозговой жидкости была найдена лишь в одном случае гиперцеллюлярность с лимфоцитозом.
С иммуносерологической точки зрения не было найдено до сих нор никаких изменений. Реакции на гетерофильные антитела — отрицательные.
Положительный диагноз ставится на основе эпидемиологических данных и гематологической картины.
Дифференциальный диагноз острого инфекционного лимфоцитоза следует ставить по отношению к следующим заболеваниям:
а) инфекционный мононуклеоз, при котором появляется симптоматическая триада — лихорадка + адепопатии + ангина; присутствуют атипичные мононуклсарные клетки, а серологические тесты на гетерофильные антитела — позитивные;
б) хроническая лимфатическая лейкемия, при которой наблюдается лимфоаденоспленомегалия и специфическая инфильтрация костного мозга у больных более преклонного возраста;
в) острая лимфобластическая лейкемия, характеризующаяся наличием молодых аномалийных бластических клеток в периферической крови и в костном мозге, а также и сопровождающей ее анемией и тромбопенией;
г) коклюш, отличающийся наличием приступообразного кашля и отсутствием лимфоцитарного инфильтрата в костном мозге;
д) физиологический гиперлимфоцитоз грудного ребенка и маленького ребенка — лишенный каких-либо симптомов;
е) длительные постинфекционные хронические лимфоцитозы, при которых сама история болезни уясняет диагноз;
ж) различные лейкемоидные реакции, при которых присутствуют атипичные незрелые клетки;
з) острый аппендицит, который может симулировать гастроиптестинальную форму, однако гемограмма без периферического лимфоцитоза уясняет диагноз;
и) различные инфекции верхних дыхательных путей, особенно вирусные, но при которых не существует периферического лимфоцитоза, как при дыхательной форме острого инфекционного лимфоцитоза;
к) высыпные заболевания, как например корь, краснуха, roseola infantum, скарлатина, которые распознаются на основе характерных признаков этих заболеваний, отсутствующих при кожной форме острого инфекционного лимфоцитоза.
Лечение острого инфекционного лимфоцитоза, в основном не нужно и даже бесполезно. В случае необходимости надо бороться с мучительными симптомами при помощи жаропонижающих, седирующих, противокатарральных средств, витаминотерапии. В случае инфекционных осложнений применяются антибиотики, а к кортизонотерашш и АКТГ надо прибегать в случае форм с тяжелым нервным синдромом, впрочем чрезвычайно редких.
Инфекционный лимфоцитоз
Инфекционный лимфоцитоз
Инфекционный лимфоцитоз — острая вирусная инфекция, характеризующаяся полиморфизмом клинической картины с генерализованным микрополилимфаденитом, лейкоцитозом и лимфоцитозом и благоприятным течением.
Исторические сведения. Первое сообщение о заболевании под названием «малосимптомный инфекционный лимфоцитоз» сделал И.А-Кассирский в 1938 г. О массовой вспышке инфекции среди детей сообщил в 1940 г. А.И.Гаваш. В дальнейшем описания этого заболевания появились за рубежом.
Этиология. Считается, что возбудитель инфекции – лимфотропный вирус (не идентифицирован).
Эпидемиология. Инфекционный лимфоцитоз – антропоноз. Источник инфекции – человек с любой, в том числе бессимптомной, формой заболевания. Механизм передачи – аэрогенный, главный путь передачи – воздушно-капельный. Чаще выявляется у детей, особенно из закрытых коллективов (детские сады и ясли, школы-интернаты и пр.), где наблюдаются вспышки заболевания. Характерна весенняя и осенняя сезонность. Распространен повсеместно.
После перенесенного заболевания остается длительный иммунитет, однако описаны единичные случаи повторного заболевания через 2—3 года.
Патогенез и патологоанатомическая картина. Вирус проникает через носо– и ротоглотку, распространяется по лимфатическим путям в регионарные лимфатические узлы, затем в кровь. После вирусемии вирус локализуется в тройном ретикулоэндотелии синусов миндалин, лимфатических узлов, кишечника, печени, селезенки. В пунктате костного мозга лейкемической метаплазии лимфоидного типа не бывает. Соотношение эритронормобластного, мегакариобластного и миелобластного ростков нормальное. В селезенке и лимфатических узлах отмечается лимфатическая и макрофагально-гистиоцитарная гиперплазия.
Клиническая картина. Инкубационный период составляет 2—3 нед, обычно 11—21 день. Клиническая картина крайне полиморфна. Выделяют следующие формы заболевания: 1) бессимптомная; 2) астеническая; 3) респираторная (ОРЗ-подобная); 4) гриппоподобная; 5) артралгическая; 6) кожная (экзантемоподобная); 7) аденопатическая; 8) нервная; 9) смешанная.
Большая часть больных переносит заболевание в клинически бессимптомной форме; в таких случаях единственным проявлением инфекции служит гиперлейкоцитоз (от 20 до 140 * 10^9 /л и более) с преобладанием лимфоцитов (до 60—97 % в лейкоцитарной формуле). СОЭ нормальная или умеренно увеличена (15-30 мм/ч).
Среди других форм чаще встречается смешанная, когда в клинической картине есть те или иные проявления других форм инфекции.
Заболевание начинается остро, с повышения температуры тела до субфебрильных цифр, реже до 38—40 °С. Лихорадочный период продолжается 1—7 дней. Возможны слабость, утомляемость, раздражительность, реже головная боль и головокружение, миалгия, иногда артралгии. В редких случаях больные жалуются на боли в области живота и расслабление стула. На 3—4-й день болезни у некоторых больных, чаще у детей, появляется эфемерная скарлатиноподобная или кореподобная сыпь. У большинства больных с манифестными формами болезни развивается генерализованный вирусный микрополилимфаденит с увеличением шейных, медиастинальных, мезентериальных и других групп лимфатических узлов. Узлы подвижны, безболезненны, кожа над ними не изменена. Период разгара заболевания продолжается от нескольких дней (от семи) до 2—3 нед. Затем все симптомы постепенно угасают, и наступает выздоровление.
Самый яркий и постоянный признак заболевания – гиперлейкоцитоз и другие гематологические изменения. Они появляются с первых дней инфекционного лимфоцитоза, затем (в течение нескольких дней) нарастают. В последующем гемограмма очень медленно нормализуется – обычно в течение 4—8 нед, а иногда и 3—4 мес, в некоторых случаях до 6—12 мес.
Гиперлейкоцитоз обусловлен абсолютным и относительным лимфоцитозом с преобладанием зрелых узкоцитоплазменных лимфоцитов, наряду с которыми встречаются лимфоретикулярные клетки. При относительной нейтропении абсолютное число нейтрофильных лейкоцитов может оставаться нормальным и даже повышается. С первых дней выявляется эозинофилия – относительная (до 6—20 %) и абсолютная. Красная кровь обычно не изменена. Очень значительные изменения в гемограмме развиваются на фоне нормальной или слегка увеличенной СОЭ, что обращает на себя внимание и выступает как важный дифференциально-диагностический признак.
Прогноз благоприятный.
Диагностика основывается на оценке картины периферической крови, эпидемиологических данных и полиморфной, обычно нетяжелой симптоматике заболевания, не соответствующей тяжести гематологических изменений. Специфическая диагностика не разработана.
Дифференциальная диагностика. Проводится с инфекционным мононуклеозом, коклюшем (при котором в катаральный период развивается лейкоцитоз с лимфоцитозом), ОРЗ, корью, краснухой, скарлатиной, лейкемоидными реакциями, лимфогранулематозом, острым лимфобластным лейкозом.
Лечение. Этиотропное лечение не разработано. При необходимости проводится патогенетическая (дезинтоксикационная), а также симптоматическая терапия. В крайне редких случаях энцефалитов и менингитов лечение больных проводится по общим правилам терапии этих симптомокомплексов.
Профилактика. Специфической профилактики нет. Выявленные больные подлежат изоляции до прекращения клинических признаков инфекции. За контактными лицами проводят наблюдение с периодическим контролем гемограммы.
В госпитализации необходимости нет. В очаге проводят текущую и заключительную дезинфекцию.